Какой патогенетический механизм развития преренальной полиурии. Что такое полиурия? Причины выделения большого количества мочи
Полиурия - это увеличение количества выделяемой мочи (свыше 1800 мл в сутки). Различают полиурию внепочечную и почечную. Внепочечная полиурия обычно связана со схождением отеков после приема мочегонных средств, большого количества воды, наблюдается при сахарном и несахарном диабете, эндокринных расстройствах. Полиурия обычно сопровождается уменьшением удельного веса мочи (гипостенурия). Только при сахарном диабете полиурия отличается высоким удельным весом мочи (гиперстенурия).
Почечная полиурия возникает при заболеваниях почек, сопровождающихся поражением дистального отдела нефрона, почечной недостаточностью (пиелонефрит. сморщенная почка). При хроническом пиелонефрите полиурия бывает особенно часто, в пределах 2-3 л мочи в сутки с выраженной гипостенурией.
Что такое полиурия (от греч. poly - много и uron - моча) - это увеличение выделяемой за сутки мочи. О полиурии говорят, когда суточный диурез превышает 1800 мл.
Патогенез полиурии чрезвычайно многообразен, так же как и ее диагностическое значение.
Полиурия может быть симптомом ряда заболеваний почек и нейроэндокринного аппарата. Различают полиурии экстраренального и ренального происхождения.
Экстраренальная полиурия непосредственно не зависит от органического поражения почек.
Генез ее обусловлен следующими факторами: повышением содержания воды во внутренней среде организма, нарушением нейроэндокринной регуляции мочеотделения и повышением концентрации осмотически активных веществ в плазме крови (клубочковом фильтрате). Полиурия, обусловленная повышенным содержанием воды во внутренней среде организма, может возникать как в физиологических условиях - при употреблении больших количеств жидкости, арбузов, винограда, минеральной воды и т. д. так и в патологических - вследствие психогенного усиленного питья (полидипсии), а также в период схождения отеков и у реконвалесцентов после некоторых инфекций.
Наибольшее клиническое значение имеют экстраренальные полиурии, обусловленные нарушением нейроэндокринной регуляции диуреза.
Полиурия такого генеза является ведущим симптомом несахарного диабета, при котором наблюдается недостаточная продукция антидиуретического гормона гипофиза, являющегося основным стимулятором реабсорбции воды в дистальном почечном канальце.
Такая полиурия может быть по окончании приступа пароксизмальной тахикардии, сердечной астмы, колики, гипертонического криза, мигрени и других патологических состояний, протекающих по типу вегетативных кризов, сопровождающихся временным нарушением выработки антидиуретического гормона гипофиза вследствие нарушения функционального состояния диэнцефальных центров, регулирующих секрецию этого гормона. Экстраренальная полиурия является одним из основных проявлений первичного гиперальдостеронизма, так называемого синдрома Конна, наблюдающегося при доброкачественной опухоли клубочковой зоны надпочечников - гиперальдостерономы.
Полиурия, обусловленная повышенной концентрацией осмотически активных веществ в плазме крови (например, глюкозы), является одним из важнейших симптомов сахарного диабета.
Данный механизм полиурии наблюдается при применении диуретических средств, понижающих канальцевую реабсорбцию.
Ренальная полиурия возникает при заболеваниях почек, сопровождающихся резким уменьшением функционирующей паренхимы (конечная стадия артериолосклероза почек, гломерулонефрита, поликистоза почек и т. д.); при заболеваниях, нарушающих функцию почечных канальцев и собирательных трубочек (пиелонефрит, интерстициальный нефрит, почечнокаменная болезнь, аденома простаты, сдавление мочевых путей опухолями и т. д.). Ренальная полиурия характерна также для второй стадии острой почечной недостаточности. В этих случаях она указывает на восстановление функции нефронов и поэтому является благоприятным прогностическим признаком.
Во всех случаях полиурии наблюдаются явления гипо- и изостенурии.
Полиурия – что это такое?
Болезни почек, воспаления, захватывающие почки и мочевые пути, должны быть вовремя выявлены для последующего лечения.
Если наблюдаются признаки поражения почек, необходимо срочно обратиться к урологу .
В ином случае воспаление может перейти в хроническую форму с обострениями, которые медленно, но уверенно при отсутствии лечения могут привести к серьезным нарушениям в работе почек: анурии, никтурии или полиурии.
Кратко о болезни
Полиурия – отклонение в работе мочевой системы, проявляющееся в превышении образования урины в сутки вдвое.
Полиурия бывает временной и постоянной.
Временная сопутствует тахикардии, а также гипертоническому кризу.
Постоянная форма выявляется при нарушениях желез внутренней секреции и почек.
Повышенный объем мочи в сочетании с большим содержанием в крови кальция может указать на миеломную болезнь и саркоидоз.
Увеличение количества урины почти до 10 литров может способствовать появлению диабета различных форм.
В чем кроются причины болезни?
Причины развития полиурии делятся нафизиологические и патологические.
Физиологическими причинами являются солидный объем выпитой жидкости или съеденных мочегонных продуктов, а также потребление лекарственных средств, вызывающих частое мочеиспускание.
Патологические причины – это болезни, вызывающие постоянную полиурию.
К ним относят:
Причиной увеличения суточного объема урины также может бытьдиабет .
Симптоматическое ночное мочеиспускание — проявление болезней отдельных органов. Частыми нарушениями, которые являются причинами ночной полиурии у женщин и мужчин . являются:
По каким симптомам можно определить болезнь?
Основным симптомом полиурии является повышение диурезасвыше 2 литров . При разных нарушениях диурез может существенно разниться, количество мочеиспусканий может увеличиваться, а может — и нет.
Для лечения почечных заболеваний наши читатели успешно используют метод Галины Савиной .
У некоторых больных при тяжелых поражениях функций канальцев суточное количество урины возрастает до 10 литров, при этом в организме происходят существенные потери минералов и воды.
При повышенном выделении моча имеет сниженную плотность, что вызвано задержкой шлаков из-за изменения концентрационной способности почек и соответствующим увеличением объема урины для компенсации.
Нобольные сахарным диабетом не подпадают под это правило: их моча высокой плотности, что связано с содержанием глюкозы.
Больше никаких проявлений расстройство не имеет, а больные страдают от признаков основного заболевания . приведшего к полиурии.
Следует различать признаки полиурии от цистита — частым мочеиспусканием и тупыми болями в пояснице. При цистите беспокоят ложные позывы, выделяется малое количество урины.
Позывы при полиурии также частые, но объем урины существенно превышает суточный показатель в норме.
Как лечить болезнь?
Лечение полиурии как самостоятельного нарушения не проводится. Предполагается, что объем выделяемой урины должен нормализуется после восстановления работы почек.
В абсолютном большинстве случаев такой подход оправдан, потому что объем мочи практически у всех больных уменьшается до нормы по ходу лечения ведущего заболевания.
Пациентам, у которых такая зависимость не наблюдается, рекомендовано дополнительное обследование для определения ранее не выявленных расстройств мочевой системы.
При этом нужно основательное изучение истории болезни, чтобы разобраться с причиной полиурии и определиться с лечением.
При известной причине полиурии, прежде всего, осуществляют лечение основной болезни . При умеренных потерях электролитов их восполняют посредством питания.
Однако тяжелобольным людям требуется особое лечение с учетом потери электролитов в крови . При этом количество теряемой жидкости вводят экстренно, с учетом количества циркулирующей крови и состояния сердца и сосудов.
Для снижения полиурии у больных с несахарным диабетом используют тиазидовые диуретики, которые влияют на процессы в почечных канальцах и упреждают разведение мочи.
Для профилактики заболеваний и лечения почек и мочевыделительной системы наши читатели советуют Монастырский чай отца Георгия. Он состоит из 16 самых полезных лекарственных трав, которые обладают крайне высокой эффективностью в очищении почек, в лечении почечных болезней, заболеваний мочевыводящих путей, а также при очищении организма в целом. Мнение врачей. »
Правильно подобранные диуретики помогают уменьшить полиурию на 50%. Эти препараты хорошо переносятся больными и не вызывают особых побочных эффектов, за исключением изредка возникающей гипогликемии.
Прежде всего, больному необходимо контролировать количество поглощаемой жидкости.
Из меню следует удалить продукты . раздражающие мочевые органы:
Лечение полиурии с помощью народных средств
При проблемах с пузырем и почками помогут плоды аниса . Для этого 1 ч. л. плодов обдать стаканом кипятка, выдержать 20 минут, профильтровать. Пить настой за 20 минут до еды по 1/4 стакана четырежды в день в течение 30 дней.
Отвар, настой, сок подорожника также применяется для нормализации функций системы выделения. Настой семян подорожника: 25 г сырья заливают 200 мл кипятка, долго взбалтывают, затем процеживают. Принимают по 1 ст. л. 3 раза в сутки до еды.
Если вы видите, что суточный объем урины возрос без причин, обязательно идите на прием к урологу.
Особенности протекания полиурии у детей
Расстройство у детей бывает достаточно редко. Причинами усиленного выделения урины у малыша могут стать:
Также такое нарушение у детей может спровоцировать обычная привычка ходить в уборную ночью и пить много воды.
При обнаружении нейрогенного мочевого пузыря у детей следует немедленно приступить к комплексному лечению болезни.
Выделительная система человека состоит из нескольких органов, о строении и функции которых вы можете прочитать в нашей статье.
Для того, чтобы лечение расстройства подействовало, необходимо определить причину его появления. Основной курс препаратов нацелен на нейтрализацию причины болезни, а вспомогательный поддерживает организм и восстанавливает водно-солевой его баланс.
Полиурия – нарушение работы мочевой системы, проявляющееся в увеличении суточного образования мочи. Для того, чтобы лечение расстройства подействовало, необходимо определить и излечить причину его появления.
Видео: Проблемы с мочеиспусканием у мужчин
О чем может свидетельствовать нарушение мочеиспускания у мужчин? Ответ на этот вопрос вы узнаете, посмотрев видео ниже.
Почечная недостаточность
Почечная недостаточность является серьезным осложнением поражения органов мочевыделения, сосудистой патологии, при которых снижается или совершенно прекращается образование и фильтрация мочи. Важно, что процесс не ограничивается изменениями самих почек, а нарушает баланс водно-солевого обмена человека, изменяет кислотно-щелочные свойства крови и концентрацию растворенных в ней биохимических соединений.
Последствия можно обнаружить во всех органах и системах организма в виде вторичного поражения. По течению почечная недостаточность принимает острую или хроническую форму. Они имеют отличия. Поэтому патогенез лучше рассматривать отдельно.
Что представляет собой острая недостаточность почек и насколько часто встречается?
Термин «острая» говорит о быстром, даже стремительном развитии нарушения функционирования почек. В лечебной практике она входит в перечень неотложных состояний, требующих интенсивного лечения и угрожаемых жизни больного. Частота выявления острой формы почечной недостаточности составляет 15 случаев на 100000 населения.
Нарушение функции почек возникает из-за:
В результате у пациента наступает значительное снижение выделения мочи (олигоанурия), затем полная анурия. 75% людей с подобными изменениями нуждаются в срочном гемодиализе (метод очищения крови с помощью искусственной почки).
Согласно схеме, имеется возможность перехода внепочечной недостаточности в ренальную
Выяснение вида анурии важно для своевременного оказания неотложной помощи. При наличии непроходимости мочевыделительных путей (постренальный уровень поражения) пациент нуждается в экстренном оперативном вмешательстве. Особенностью почечной ткани является возможность полного восстановления, поэтому при своевременном и полноценном лечении большая часть пациентов выздоравливает.
Каковы причины острой недостаточности почек?
Причины почечной недостаточности, протекающей в острой форме, чаще всего вызываются:
Клиническое течение и стадии патологии
Симптомы почечной недостаточности определяют лечебные мероприятия. Основные проявления:
Обязательно проявляются:
- сниженное количество или отсутствие выделенной мочи;
- увеличение печени.
- понос;
- гипертензия;
- повышенное число сердечных сокращений (тахикардия).
- азотемия (рост количества накопленных в крови азотистых веществ);
- анемия (малокровие);
- присоединение поражения печени в виде печеночно-почечной недостаточности.
- поражение сосудов;
- сдавливание приводящих артериол отечной тканью;
- нарушение лимфообращения.
- длительно протекающие воспалительные заболевания почек, разрушающие клубочки и канальцы (гломерулонефрит, пиелонефрит);
- врожденные аномалии (поликистоз. сужение почечных артерий, недоразвитие), способствующие функциональной неполноценности почечных структур;
- болезни нарушенного общего обмена веществ (амилоидоз, сахарный диабет, подагра);
- системные заболевания сосудов (ревматизм, красная волчанка, группа геморрагических васкулитов, склеродермия) с одновременными изменениями почечного кровотока;
- гипертоническая болезнь и симптоматические гипертензии, ухудшающие кровоснабжение почек;
- болезни, сопровождающиеся нарушенным оттоком мочи (гидронефроз, опухоли нижележащих путей и лоханок, мочекаменная болезнь).
- этиологических факторах;
- патогенезе;
- степени нарушения функционального состояния;
- клинических признаках.
- клубочковой фильтрации (60–50 мл/мин. при нормальном уровне 80–120);
- процент обратного всасывания воды;
- активности канальцев.
- сниженной концентрационной функции канальцев;
- уменьшения скорости фильтрации в клубочках (30–50 мл/мин);
- увеличения выработки мочи до 2,5 л за сутки.
- стойко повышенным уровнем креатинина и мочи;
- наиболее выраженными клиническими проявлениями;
- обострениями в течении основного заболевания.
По клиническому течению почечная недостаточность формируется в несколько стадий.
I (начальная) - характеризуется непосредственной причиной, вызвавшей патологию, может продолжаться несколько часов или дней, учитывается время начала действия поражающего фактора (например, прием яда) и появление первых симптомов, возможны признаки интоксикации (бледность кожи, тошнота, неясные боли в области живота).
II (олигоанурическая) - состояние пациента оценивается как тяжелое, проявляется характерное снижение выделяемого объема мочи, нарастание интоксикации вызвано накоплением в крови конечных продуктов распада белка (мочевина, креатинин), из-за воздействия на клетки головного мозга появляется слабость, сонливость, заторможенность.
Другие симптомы:
Признаками тяжести поражения почечных функций являются:
Подробнее о симптомах почечной недостаточности читайте в этой статье.
III (восстановительная) - характеризуется возвратом к первоначальным явлениям. Сначала появляется фаза раннего диуреза, что соответствует клинике II стадии, затем возвращается полиурия (мочи становится много) с восстановлением способности почек к выделению достаточно концентрационной мочи.
На фоне нормализации биохимических показателей крови наблюдается улучшение работы нервной системы, сердца, снижение повышенного артериального давления, прекращение поноса и рвоты. Длится восстановление около 14 дней.
IV (стадия выздоровления) - все функции почек приходят в норму, потребуется несколько месяцев, для некоторых людей до года.
Хроническая форма
Хроническая почечная недостаточность отличается от острой постепенным снижением функций почек, гибелью структур, замещением ткани рубцами со сморщиванием органа. Ее распространенность достигает от 20 до 50 случаев на 100000 населения. Чаще всего связана с длительным течением воспалительных заболеваний почек. Статистика показывает ежегодный рост количества больных на 10–12%.
Сморщивание почки происходит постепенно при хронической патологии
Что приводит к развитию хронической формы почечной недостаточности?
Механизм формирования патологии связан с нарушением строения главных структурных единиц почки - нефронов. Их количество значительно уменьшается, происходит атрофия и замещение рубцовой тканью. Некоторые клубочки, наоборот, гипертрофируются, возможны аналогичные изменения в канальцах.
Современные исследования показывают, что развитие почечной недостаточности в таких условиях вызвано перегрузкой «здоровых» нефронов и сокращением «больных». Из-за недостаточности функции органа, обеспечивающейся остаточным количеством клубочков, нарушается водно-электролитный метаболизм.
Усугубляют гибель клубочкового аппарата:
Почему возникает хроническая форма недостаточности?
К самым частым причинам формирования хронической недостаточности почек относятся:
Среди полных людей распространено мнение о возможности похудеть с помощью сахароснижающего препарата Метформина (синонимы Глюкофаж, Сиофор, Форметин). Препарат очень осторожно назначает эндокринолог. К негативным свойствам относится нарушение функции почек и печени. Самостоятельный прием не рекомендуется.
К интересному выводу пришли ученые из Швеции. Они изучали генный состав у собак породы шарпеев, как наиболее подверженных аутоиммунному механизму поражения почек при наследственной лихорадке. Оказалось, что кожные складки шарпеев связаны с избыточной продукцией гиалуроновой кислоты. Она дает сигнал иммунной системе для построения антител к собственным тканям. За гиперреакцию отвечает определенный ген, имеющийся и у человека. Изучение наших питомцев позволит больше узнать о роли аутоиммунных заболеваний в патогенезе хронической почечной недостаточности.
Именно в складках кожи «спрятаны» излишки гиалуроновой кислоты
Виды хронической недостаточности почек и их классификация
Разные классификации хронической недостаточности почек построены на:
В РФ урологи пользуются классификацией Лопаткина-Кучинского. Она подразделяет патологические проявления на 4 стадии.
Латентная стадия почечной недостаточности - протекает без каких-либо клинических проявлений. Отмечается нормальное выделение мочи с достаточным удельным весом. В биохимических тестах крови неизменена концентрация азотистых веществ.
Самые ранние проявления выявляют при наблюдении за соотношением работы почек днем и ночью. Нарушенный суточный ритм выделения мочи заключается в первоначальном выравнивании дневного и ночного объема, а затем - стойком превышении ночного. При обследовании пациента обнаруживаются сниженные показатели:
Компенсированная стадия - количество полноценно работающих нефронов снижается, но концентрация мочевины и креатинина в крови остается нормальной. Это значит, что она поддерживается с помощью перегрузки оставшихся клубочков, развитием полиурии.
Защитные механизмы обеспечивают вывод из организма вредных шлаков за счет:
При этом преобладает ночной диурез.
Перед процедурой гемодиализа пациент обязательно проходит контрольные анализы
При выявлении у пациента сохраненных компенсаторных возможностей необходимо принимать срочные меры к лечению, хирургическому восстановлению путей оттока мочи. Еще существует надежда на обратное развитие. Полностью вылечить больного невозможно, но сохраняется шанс перевести болезнь в более благоприятную латентную стадию. При отсутствии адекватного лечения компенсаторные механизмы быстро истощаются, наступает декомпенсированная интермиттирующая стадия.
Интермиттирующая стадия отличается от предыдущих:
Компенсационная полиурия, способствовавшая выведению шлаков, заменяется олигурией. Суточный объем мочи может быть нормальным, но удельный вес снижается, не изменяется в течении дня. Клубочковая фильтрация протекает со скоростью от 29 до 15 мл/мин.
Стадия допускает появления периодических ремиссий. Хотя в это время не происходит нормализации уровня креатинина и мочевины, он остается превышающим норму в 3-4 раза. Оперативные вмешательства оцениваются, как очень рискованные. Пациент и родственники ставятся в известность. Возможно установление нефростомы для обеспечения оттока мочи.
Терминальная стадия – является следствием несвоевременного обращения к врачу, злокачественного течения основного заболевания. В организме наступают необратимые изменения. Интоксикация вызвана высоким уровнем азотистых шлаков в крови, падением клубочковой фильтрации до 10–14 мл/мин.
Течение терминальной стадии
Клиническое течение в терминальную стадию имеет четыре формы. По-другому их считают периодами патологических изменений.
I - почечная недостаточность характеризуется сниженной клубочковой фильтрацией до 10–14 мл/мин. высоким уровнем мочевины при сохранении выделения мочи в объеме одного литра и более.
II - стадия делится на формы «а» и «б»:
III - нарушения достигают критического уровня. На фоне тяжелой уремической интоксикации головной мозг реагирует коматозным состоянием, почечно-печеночная недостаточность развивается с дистрофией печеночных клеток (гепатоцитов), наступает декомпенсация сердечной деятельности, аритмии в связи с выраженной гиперкалиемией.
Гибель печеночных клеток наступает вслед за нефронами, на их месте остаются участки рубцовой ткани
Современные методы лечения, включая проведение перитонеального диализа. гемодиализа с целью снятия интоксикации слабо эффективны или безрезультатны.
Как выявить почечную недостаточность?
В диагностике острой формы почечной недостаточности основное значение урологи придают отсутствию выявленной мочи в мочевом пузыре. Этот признак необязательно подтверждает анурию. Дифференцировать его необходимо с острой задержкой мочеиспускания из-за камня, спазма, у мужчин при аденоме простаты.
Больному проводится осмотр мочевого пузыря с помощью цистоскопа. Если обнаруживается переполнение, острая недостаточность почек исключается. Знание предшествующей связи с отравлением, перенесенными заболеваниями помогает установить причину и определить форму.
Исследование анализа мочи указывает на:
Для установления уровня поражения почек необходимо проведение ультразвукового, рентгеновского и инструментальных видов исследования. При удачном введении катетера в почечную лоханку и выявлении отсутствия отделения мочи нужно думать о ренальной или преренальной формах недостаточности.
УЗИ, компьютерная томография делают возможным определение:
В специализированных клиниках проводят радиоизотопное сканирование, что дает возможность судить о степени разрушения паренхимы почки.
Важную роль играют биохимические тесты крови. Обязательным комплексным обследованием перед назначением гемодиализа, плазмафереза, гемосорбции в каждом отдельном случае служит изучение уровня:
Хроническую недостаточность почек необходимо исключить в диагнозе длительно болеющих пациентов с пиелонефритом, гломерулонефритом, сахарным диабетом и другой сопутствующей патологией.
Беременность – серьезный провоцирующий фактор для активации воспаления в почках
В расспросе женщин всегда уделяется внимание осложненной беременности, возникновению почечной патологии в родах. В первую очередь необходимо полностью обследовать для исключения латентной стадии хронической недостаточности, если у пациента имеются:
При выявлении любой почечной патологии необходимо изучить функциональные возможности органов, убедиться в стабильной работе обеих почек, их резервном запасе. Исследование мочи по методике Зимницкого дает возможность выявить начальные признаки функциональной слабости по суточной аритмии мочевыделения.
Добавляют информацию о работе нефронов вычисления:
При хронической патологии больше возможности по времени для проведения:
Как оценивается прогноз для здоровья и жизни пациента?
Если медицинская помощь больному с острой почечной недостаточностью оказана своевременно, то прогноз можно считать благоприятным для большинства пациентов. Они выздоравливают и возвращаются к своей работе и привычной жизни. Ограничения в диете будут применяться около года. Однако следует учитывать невозможность противодействия некоторым ядовитым веществам, отсутствие доступа к гемодиализу, позднее поступление пациента.
Часть отравлений происходит на фоне глубокого алкогольного опьянения, поэтому пока близкие люди и сам пациент спохватятся и станут думать о здоровье, возможности восстановления почечной фильтрации уже не остается
Полного восстановления функции почек после острой недостаточности удается достигнуть в 35-40% случаев, у 10-15% пациентов работа почек частично нормализуется, от 1 до 3% переходят в хроническую форму заболевания. Летальный исход при острых отравлениях достигает до 20%, пациенты погибают от общего сепсиса, уремической комы, нарушенной сердечной деятельности.
Течение хронической почечной недостаточности при воспалительных болезнях связано с успехами в лечении гломеруло- и пиелонефрита. Поэтому врачи придают большое значение своевременному выявлению и лечению обострений. Развитие трансплантации почек пока не компенсирует потребности пациентов.
Читайте также:
Профилактикой почечной недостаточности занимаются люди, которые выполняют все требования лечащего врача по диете, контрольным обследованиям, регулярным профилактическим курсам лечения в периоды отсутствия обострения и не уклоняются от госпитализации при активном процессе. Предупреждает патологию своевременно выполненная операция по поводу мочекаменной болезни, опухоли мочевыделительных органов, аденомы предстательной железы.
К любым средствам терапии заболеваний, переходящих на почечные структуры, нужно относиться с должным вниманием. Проблемы сахарного диабета, гипертонические кризы не обходят стороной чувствительную сосудистую сеть почек. Рекомендуемые меры по режиму, диете – самое меньшее, что может сделать человек для своего здоровья и сохранения почек.
Что такое Хроническая почечная недостаточность
Хроническая почечная недостаточность — медленно, постепенно возникающее и неуклонно прогрессирующее нарушение функции почек, приводящее к уремической интоксикации. Хроническая почечная недостаточность складывается из синдрома хронической уремии, артериальной гипертензии, нарушений водно-солевого и кислотно-щелочного равновесия и представляет собой заключительную стадию многолетнего процесса, приводящего к гибели большей части неф-ронов и к уменьшению почек — сморщенным почкам с функциональными нарушениями.
Что провоцирует Хроническая почечная недостаточность
Первое место среди причин хронической почечной недостаточности занимает хронический гломерулонефрит, второе — хронический пиелонефрит. Среди других причин следует указать на диабетический гломерулосклероз, амилоидоз почек, поликистоз почек, различные заболевания мочевыводящих путей с нарушением их проводимости и вторичным пиелонефритом (почечнокаменная болезнь, аденома и рак простаты и др.). Гипертоническая болезнь редко приводит к недостаточности почек.
Патогенез (что происходит?) во время Хронической почечной недостаточности
Хроническая почечная недостаточность связана с необратимыми структурными изменениями паренхимы почек, которые приводят к уменьшению количества функционирующих неф-ронов, их атрофии и сморщиванию. Характерная особенность этого процесса — невозможность регенерации паренхимы, истощение компенсаторных возможностей почек. Не исключается, конечно, что, кроме структурной необратимости поражения почек, при хронической терминальной почечной недостаточности могут иметь значение и более тонкие иммунологические изменения.
Сроки развития хронической необратимой уремии могут быть короткими — до полугода при злокачественном подостром гломерулонефрите, когда констатируют запустевание большей части клубочков и атрофию канальцев с изостенурией.
Снижается способность почек концентрировать мочу и разводить ее. Это связано не только с повышенной осмотической нагрузкой на действующие нефроны, но и с поражением петли Генле. Падает секреторная функция канальцев, в терминальной стадии практически равная нулю.
В прогрессировании хронической почечной недостаточности Е. М. Тареев выделяет две стадии: 1) с падением клубочковой фильтрации примерно до 40 мл/мин с возможностями консервативного лечения (консервативная стадия); 2) с фильтрацией около 15 мл/мин, когда может обсуждаться вопрос о заместительной терапии — внепочечном очищении или пересадке почек (терминальная фаза).
Нарушаются выделительная, кровоочистительная и гомеостатическая функции почек. Нарастает задержка в крови азотистых продуктов обмена — мочевины, мочевой кислоты, аммиака, аминокислот, креатинина, гаунидина, фосфатов и сульфатов, которые организм не в состоянии выделять иным, внепочечным путем, растет уровень калия плазмы и внеклеточной жидкости. Возникает вынужденная полиурия как показатель деятельности немногих еще сохраняющихся неф-ронов и изостенурия из-за низкой концентрации в моче мочевины.
Помимо выделительной, страдает и кроветворная функция почек. В почках в присутствии нормальной плазмы продуцируется эритропоэтин, обнаруживаемый у здоровых в плазме и моче в повышенном количестве в ответ на тканевую гипоксию и способный ускорить синтез РНК в эритроидных клетках. Азотемическая анемия — это главным образом следствие выпадения способности почек синтезировать эритропоэтин. Причиной анемии при хронической почечной недостаточности могут быть также внутрисосу-дистый гемолиз и миелотоксическое действие азотистых шлаков.
Задержка мочевины способствует полиурии, так как мочевина является осмотическим мочегонным. Кроме того, она способствует избыточному выделению натрия, калия и других солей. С задержкой мочевой кислоты связывают уремические артриты. Возникает гипокальциемия, задержка фосфатов, что ведет к вторичному гиперпаратиреоидизму с уремической остеодистро-фией и метастатическими кальцинатами необычной локализации.
Нарушается прессорная функция почек, развивается ренинемия и высокая артериальная ги-пертензия, иногда с чертами злокачественной.
При хронической почечной недостаточности в разных органах развиваются изменения по типу дистрофических с нарушением ферментативных реакций, снижением иммунологической реактивности.
В то же время почки, как правило, в состоянии выделять полностью воду, натрий, калий, кальций, магний, железо и т. д. при поступлении их в организм в количествах, необходимых для нормальной деятельности органов.
Симптомы Хронической почечной недостаточности
Больные медлительны, апатичны, сонливы. Развивается большое ацидотическое дыхание, мучительный кожный зуд. Кожа сухая, даже при волнении отсутствует потливость. Лицо одутловато. Возникает выраженная мышечная слабость, в большинстве случаев обусловленная гипокалиемией. Нередко мышечные подергивания идаже большие судороги без потери сознания связаны со снижением уровня кальция крови.
Поражение костей клинически проявляется болями, нарушением походки и других движений. Этот симптомокомплекс развивается при медленном нарастании почечной недостаточности, резком снижении клубочковой фильтрации и баланса кальция. Часты изменения скелета (остеопороз) из-за деминерализации, обусловленной поддержанием гомеостаза при ацидозе. Накопление уратов в синовиальной жидкости суставов объясняет болезненность при движении, увеличение в размерах, воспалительную реакцию — «вторичная подагра».
У ряда больных появляются боли в груди, могущие быть следствием уремического фиброзного плеврита. В легких могут прослушиваться влажные хрипы, что чаще является клиническим проявлением легочно-сердечной недостаточности. Не исключено развитие вторичных пневмоний.
Перикардит (фибринозный, выпотный, геморрагический) — одно из классических проявлений хронической уремии, нередко проявляется только шумом трения перикарда. Сердечная недостаточность при хронических гломерулонефритах, поли-кистозе и других заболеваниях почек чаще отступает на второй план. Отмечаются терминальный уремический отек легких или пневмонии с рентгеновскими тенями в виде «бабочки» вокруг срединной тени. У больных с хронической почечной недостаточностью очень част гипертензив-ный сердечно-сосудистый синдром, который нередко носит характер злокачественной гипертен-зии. Тяжелая гипертензия приводит к обычной для нее ретинопатии, сердечным расстройствам, ритму галопа, сердечной астме.
При злокачественной гипертензии отек соска зрительного нерва вначале может быть односторонним. Обычны расходящиеся веером от диска беловатые участки плазморрагий разной формы и цвета, с нечеткими краями от скопления отечной жидкости, фигура звезды.
Постепенно развивающиеся уремические васку-литы способствуют изъязвлению слизистых оболочек, уремическим некрозам кожи, уремическим висцеритам.
Анорексия, достигающая степени отвращения к пище, тошнота, рвота, сухость и неприятный вкус во рту, тяжесть, полнота под ложечкой после приема пищи, жажда характерны для хронической почечной недостаточности. Наблюдается гипотермия, нередко отсутствует лихорадка при инфекциях.
Анемия сочетается с токсическим лейкоцитозом, достигающим в отдельных случаях 80 ООО и даже 100 ООО с нейтрофильным сдвигом влево. Число тромбоцитов и их агрегация снижены. Это одна из важнейших причин уремической кровоточивости наряду с нарушением свертываемости.
Нередко при терминальной уремии мочевой синдром мало выражен. Полиурия может быть особенно выражена в претерминальной фазе необратимых хронических почечных заболеваний.
Стойкое падение фильтрации до 40 мл/мин указывает на выраженную почечную недостаточность, до 10—5 мл/мин — на развитие терминальной уремии. Закономерно повышается содержание остаточного азота, уровень мочевины крови и креатинина. В претерминальной фазе хронической почечной недостаточности наблюдается полиурия, в терминальной — олигурия, у части больных — анурия. Мочевой синдром при терминальной уремии чаще выражен незначительно.
Умеренное повышение уровня калия плазмы почти постоянно встречается при хронической почечной недостаточности. При увеличении его концентрации до 6—8 ммоль/л появляются признаки гиперкалиемии (повышенная мышечная возбудимость, изменения ЭКГ в виде заостренного зубца 7). Увеличивается и содержание магния в крови.
Реже, главным образом вследствие рвоты и поноса, возникает гипокалиемия.
Урикемия — постоянный и патогномоничный признак далеко зашедшей хронической почечной недостаточности, так же как и повышенное содержание в крови фенолов и их дериватов. Нарушение выведения водородных ионов, накопление азотистых шлаков, изменение электролитного профиля крови приводят к развитию декомпенсированного метаболического ацидоза, что клинически проявляется большим, шумным дыханием.
Прогноз
Прогноз хронической почечной недостаточности зависит от течения основного заболевания, от тех осложнений, которые возникают при ней. Однако в основном он определяется фазой почечной недостаточности и темпами ее развития.
Течение хронической почечной недостаточности неуклонно прогрессирующее, вследствие чего длительное продление жизни возможно лишь с помощью хронического гемодиализа или пересадки почки. Встречаются случаи длительного развития хронической почечной недостаточности с медленным развертыванием клиники уремии. Но в ряде случаев, особенно при высокой артериальной гипертензии, клиническая картина уремии прогрессирует быстро и неуклонно.
Лечение Хронической почечной недостаточности
Диета и лекарственная терапия зависят от стадии заболевания.
Диета больных с компенсированной стадией хронической почечной недостаточности по возможности должна быть физиологической, полноценной, особенно у истощенных больных. Рекомендуется до 2000—3000 кал, что предотвращает распад собственного белка. Этому же способствует применение анаболических гормонов: парентерально ретаболил по 50 мг внутримышечно 1 раз в 10—15 дней или метандростенолон 0,005 3 раза в течение 3—4 нед. Для очищения крови от мочевины и других азотистых шлаков необходимо вызвать у больного высокий диурез, что достигается расширением питьевого режима. При наличии высокой почечной гипертонии рекомендуется применять все известные гипотензивные лекарственные средства, однако снижать артериальное давление до обычного уровня не рекомендуется, так как при этом снижается и пер-фузионное давление в почечных клубочках и ухудшается фильтрация. Поэтому артериальное давление снижается до «рабочего» уровня у данного больного (в среднем оно колеблется в пределах 180/100—160/90 мм рт. ст.). При наличии отечного синдрома рекомендуется применение салуре-тиков (тиазидных производных, фуросемида, уре-гита), возможно, в сочетании с триамтереном, верошпироном. Последние применяются только в том случае, если нет явлений гиперкалиемии. При снижении уровня калия в плазме крови можно применять их длительно и при необходимости присоединить амилорид по 5 мл 2 раза в день под контролем содержания калия в плазме крови.
При развитии геморрагического диатеза применяют препараты кальция, витамин К; амино-капроновую кислоту. В более тяжелых случаях необходимо переливание тромбоцитарной массы и раствора фибриногена. Применение антибиотиков показано только при присоединившейся ин-теркуррентной инфекции. При этом необходимо избегать применения антибиотиков нефротокси-ческого действия.
Важное значение имеет коррекция нарушений электролитного баланса и восстановление нормального кислотно-щелочного равновесия. При выявлении метаболического ацидоза целесообразно внутривенное капельное введение щелочных растворов в виде 2—4°7о свежеприготовленного раствора гидрокарбоната натрия в количестве до 400—500 мл.
Глюкоза в больших дозах в виде напитков или внутривенно (5% раствор, 250—500 мл) с 8— 10 ЕД инсулина подкожно назначаемая на 15— 20 дней, улучшает состояние больных, снижает содержание мочевины и креатинина крови.
Леспенефрил (препарат леспедозы), примененный при еще относительно сохраняющейся функции паренхимы, может повысить почечный кровоток, способствует усилению экскреции азотистых шлаков. Вследствие хронической интоксикации и выключения гемопоэтической функции почек у большинства больных развивается анемия, что требует применения препаратов железа и кобальта в сочетании с витаминами В й.и фолиевой кислотой. Для этого применяют ферроцерон, ферковен для орального и фербитол и жектофер для парентерального применения.
При резком снижении содержания гемоглобина показано переливание эритроцитарной массы на фоне десенсибилизирующей терапии и приема препаратов кальция.
Поскольку при хронической почечной недостаточности происходит выведение солей кальция из организма, рекомендуется назначение глюконата кальция или хлорида кальция с витамином D2 до 20 ООО ЕД в сутки в течение 10—14 дней.
Витаминотерапия является важным разделом комплексной терапии; рекомендуется применение высоких доз витамина С (не менее 1 г/сут), жирорастворимые витамины и витамины группы В.
В терминальной стадии хронического гломеру-лонефрита с высокой азотемией необходимо применять безбелковую диету на протяжении 4— 6 нед с введением незаменимых аминокислот (до 5 г) в сочетании с высококалорийной пищей (не менее 2500 ккал) за счет жиров и углеводов. Безбелковая.диета продолжается длительно, пока не достигается экскреция мочевины 2—4 г/сут. По данным Е. М. Тареева, малобел-ковая.диета, содержащая 20 г животного белка, с.использованием крахмала также давала вполне удовлетворительные результаты.
Особое значение приобретает коррекция водно-солевого обмена и кислотно-щелочного равновесия, поскольку у больных наблюдается гипокаль-циемия, гипонатриемия, а при длительном применении салуретиков — гипокалиемия. Тяжелые изнурительные -рвоты, понос могут вызвать дегидратацию. Указанные нарушения требуют введения солевых растворов, растворов глюкозы, витаминов Р2, С, Вц, К, В6, PP. Коррекция нарушения должна проходить под строгим контролем рН крови, концентрации электролитов.
Применение гипотензивных средств показано, однако чрезмерное снижение артериального давления может приводить к резкому снижению клубочковой фильтрации, нарастанию азотемии.
Определенный эффект непродолжительное время оказывают промывание желудка, кишечника, дуоденальные зондирования, которые способствуют внепочечному очищению организма от азотистых шлаков. Чрезвычайно сложно и малоперспективно ведейие больных с хронической почечной недостаточностью в терминальной фазе рутинными методами. Определенный терапевтический эффект при лечении этой группы больных можно получить, применив хронический гемодиализ.
Хронический гемодиализ на длительный срок избавляет больных от основных проявлений хронической почечной недостаточности, но не заменяет полностью функции здоровых почек. Хронический гемодиализ оставляет больного на весь срок его применения в состоянии субуремии, не исключающей возможности прогрессирования таких проявлений, как уремические невриты, остеодистрофии. Не предупреждаются азотеми-ческая анемия, задержка роста и развития детей и подростков.
Для проведения хронического гемодиализа отбираются лица с хронической почечной недостанедостаточностью не старше 50 лет с медленным про-грессированием недостаточности без тяжелой гипертонии, выраженной сердечной недостаточности, перикардита. Обычно гемодиализ начинают при уровне креатинина до 0,9— «1>14 ммоль/л (12—15 мг%), остаточного азота 82—106 ммоль/л (120—150 мг%) и при снижении клубочковой фильтрации до 5 мл/мин.
Возможно применение перитонеального диализа, не требующего сложной аппаратуры и специальных условий.
Хронический гемодиализ является необходимым этапом подготовки больного к пересадке почек.
Профилактика Хронической почечной недостаточности
Ввиду большой сложности лечения хронической почечной недостаточности особенно большое значение приобретают активное лечение основных болезней, ведущих к хронической почечной недостаточности, диспансеризация, систематическая плановая вторичная профилактика хронической почечной недостаточности.
Больные хронической почечной недостаточностью, как правило, стойко нетрудоспособны.
Почечная недостаточность – тяжелое осложнение различных почечных патологий, причем весьма распространенное. Лечению болезнь поддается, но орган не восстанавливается. Хроническая почечная недостаточность – не заболевание, а синдром, то есть, совокупность признаков, указывающих на нарушение функциональности почек. Причинами хронической недостаточности могут выступать разные болезни или травмы, в результате которых орган оказывается поврежденным.
Стадии почечной недостаточности
От работы почки зависит водный, азотистый, электролитный и другие виды обмена в человеческом теле. Почечная недостаточность – свидетельство невыполнения всех функций, приводящих к нарушению сразу всех видов баланса.
Чаще всего причиной выступают хронические болезни, при которых медленно разрушается паренхима почки и замещается соединительной тканью. Почечная недостаточность становится последней стадией таких недугов – , мочекаменной болезни и тому подобного.
Наиболее показательным признаком патологий является суточный объем мочи – диурез, или минутный. Последний используется при обследовании почек методом клиренса. При нормальной работе почек суточные выделением мочи составляет около 67–75% от объема выпитой жидкости. При этом минимальный объем, необходимый для работы органа, составляет 500 мл. Поэтому минимальный объем воды, который человек должен употребить за сутки составляет 800 мл. При стандартном потреблении воды – 1–2 л за сутки, суточный диурез составляет 800–1500 мл.
При почечной недостаточности объем мочи значительно изменяется. При этом наблюдается как увеличение объема – до 3000 мл, так и уменьшение – до 500 мл. Появление – суточный диурез в размере 50 мл, является показателем отказа почки.
Различают острую и хроническую почечную недостаточность. Первая отличается быстрым развитием синдрома, ярко выраженными признаками, сильной болью. Однако большинство изменений, возникающих при ОПН обратимы, что позволяет в течение нескольких недель восстановить функцию почек при соответствующем лечении.
Хроническая форма обусловлена медленным необратимым замещением паренхимы почки соединительно тканью. В этом случае восстановить функции органа невозможно, а на поздних стадиях требуется оперативное вмешательство.
Острая почечная недостаточность
ОПН – внезапное резкое нарушение функциональности органа, связанное с подавлением выделительной функции и накоплением в крови продуктов азотистого обмена. При этом наблюдается расстройство водного, электролитного, кислотно-щелочного, осмотического баланса. Изменения такого рода считаются потенциально обратимыми.
ОПН развивается за несколько часов, реже в течение 1–7 дней и становится таковой, если синдром наблюдается больше суток. Острая почечная недостаточность – не самостоятельное заболевание, а вторичное, развивающееся на фоне других болезней или травм.
Причиной ОПН выступают:
- низкая скорость кровотока;
- повреждение канальцев;
- нарушение оттока мочи из-за обструкции;
- деструкция клубочка с потерей капилляров и артерий.
Причина возникновения ОПН служит основой соответствующей квалификации: по этому признаку различают преренальную острую недостаточность – 70% всех случаев, паренхиматозную 25% и обструктивную – 5%.
Согласно медицинской статистике причинами подобных явлений служат:
- хирургическое вмешательство или травма – 60%. Количество случаев такого рода постоянно растет, так как связано с увеличением числа операций в условиях искусственного кровообращения;
- 40% связаны с лечением. Применение нефротоксичных препаратов, необходимых в ряде случаев, приводит к развитию ОПН. В эту же категорию можно отнести острые отравления мышьяком, ртутью, грибным ядом;
- 1–2% появляются в период беременности.
Используется и другая классификация стадий недуга, связанная с состоянием пациента, выделяют 4 этапа:
- начальный;
- олигоанурический;
- полиурический;
- рековаленсценции.
Причины острой почечной недостаточности
Начальная стадия
Признаки заболевания зависят от причины и характер основного заболевания. Обусловлены действием стрессового фактора – отравление, потеря крови, травмы.
- Так, при инфекционном поражении органа симптомы совпадают с симптомами общей интоксикации – головная боль, вялость, мышечная слабость, возможно появление лихорадки. При осложнении кишечной инфекции может появиться рвота и диарея.
- Если ОПН является следствием отравления, то наблюдается анемия, признаки желтухи, возможно появление судорог.
- Если причиной выступает острое почечное заболевание – , например, в моче может наблюдаться кровь, в пояснице появляется сильная боль.
Изменение диуреза начальной стадии несвойственно. Может наблюдаться бледность, некоторое снижение давления, учащенный пульс, однако какие-либо характерные признаки отсутствуют.
Диагностика на начальной стадии крайне затруднена. Если ОПН наблюдается на фоне инфекционного заболевания или острого отравления, недуг при лечении учитывается, так как поражение почки при отравлении – явление вполне закономерное. То же самое можно сказать и для тех случаев, когда пациенту назначают нефротоксические препараты.
Анализ мочи на начальной стадии указывает не столько на ОПН, сколько на факторы, провоцирующие недостаточность:
- относительная плотность при преренальной ОПН выше 1,018, а при ренальной ниже 1,012;
- возможна небольшая протеинурия, наличие зернистых или клеточных цилиндров при ренальной ОПН нефротоксического происхождения. Однако в 20–30% случаев этот признак отсутствует;
- при травме, опухоли, инфекции, мочекаменной болезни в моче обнаруживают больше количество эритроцитов;
- большое количество лейкоцитов свидетельствует об инфекции или аллергического воспаления мочевых путей;
- если обнаружены кристаллы мочевой кислоты, можно заподозрить уратную нефропатию.
На любой стадии ОПН назначают бактериологический анализ мочи.
Общий анализ крови соответствует первичному заболеванию, биохимический на начальной стадии может дать данные о гиперкалиемии или гипокалиемии. Однако слабая гиперкалиемия – менее 6 ммоль/л, изменений не вызывает.
Клиническая картина начальной стадии ОПН

Олигоанурическая
Эта стадия в ОПН является самой тяжелой и может представлять собой угрозу и жизни, и здоровью. Симптомы ее куда лучше выражены и характерны, что позволяет быстрее установить диагноз. На этой стадии в крови быстро накапливаются продукты азотистого обмена – креатинин, мочевина, которые в здоровом теле выводятся с мочой. Уменьшается всасывание калия, что разрушает водно-солевой баланс. Почка не выполняет функции по поддержке кислотно-щелочного баланса, в результате чего формируется метаболический ацидоз.
Основные признаки олигоанурической стадии таковы:
- снижение диуреза: если суточный объем мочи падает до 500 мл, это указывает на олигоурию, если до 50 мл – анурию;
- интоксикация продуктами метаболизма – кожный зуд, тошнота, рвота, тахикардия, учащенное дыхание;
- заметное повышение артериального давления, обычные гипотензивные препараты не действуют;
- спутанность сознания, потеря сознания, возможно наступление комы;
- отеки органов, полостей, подкожной клетчатки. Масса тела при этом увеличивается из-за накопления жидкости.
Стадия длится от нескольких дней – в среднем 10–14, до нескольких недель. Длительность периода и методы лечения определяются тяжестью поражения и характером первичного заболевания.
Симптомы олигоанурической стадии ОПН

Диагностика
На данном этапе первичной задачей является отделение анурии от острой задержки мочи. Для этого проводят катеризацию мочевого пузыря. Если через катетер все равно выводится не более 30 мл/час, значит, у пациента наблюдается ОПН. Для уточнения диагноза назначают анализ креатинина, мочевины и калия в крови.
- При преренальной форме наблюдается снижение натрия и хлора в моче, показатель фракционной экскреции натрия менее 1%. При кальциевом некрозе при олигурической ОПН показатель возрастает от 3,5%, при неолигурической – до 2,3%.
- Для дифференцирования уточняют соотношения мочевины в крови и моче, или креатинина в крови и моче. При преренальной форме соотношение мочевины к концентрации в плазме составляет 20:1, при ренальной – 3:1. По креатинину соотношение будет аналогичным: 40 в моче и 1 в плазме при преренальной ОПН и 15:1 при ренальной.
- При почечной недостаточности характерным диагностическим признаком является низкое содержание хлора в крови – менее 95 ммоль/л.
- Данные микроскопии мочевого осадка позволяют судить о характере повреждений. Так, наличие небелковых и эритроцитарных цилиндров свидетельствует о повреждении клубочков. Коричневые эпителиальные цилиндры и свободный эпителий указывают на . Гемоглобиновые цилиндры обнаруживают при внутриканальцевой блокаде.
Поскольку вторая стадия ОПН провоцирует тяжелые осложнения, то кроме анализов мочи и крови необходимо прибегнуть и к инструментальным методам анализа:
- , УЗИ проводят с целью обнаружения обструкции мочевых путей, анализа размеров, состояния почки, оценки кровоснабжения. Экскреторная урография не проводится: рентгеноконтрастную ангиографию назначают при подозрениях на стеноз артерии;
- хромоцистоскопия назначается при подозрениях на обструкцию устья мочеточника;
- рентгенография грудного отдела проводится для определения легочного отека;
- для оценки почечной перфузии назначают изотопное динамическое сканирование почки;
- биопсия проводится в тех случаях, когда преренальная ОПН исключена, а происхождение недуга не выявлено;
- ЭКГ назначается всем пациентам без исключения для обнаружения аритмии и признаков гиперкалиемии.
Лечение ОПН
Лечение определяется видом ОПН – преренальный, ренальный, постренальный, и степенью повреждений.
Первичной задачей при преренальной форме является восстановление кровоснабжения почки, коррекция дегидратации и сосудистой недостаточности.
- При ренальной форме в зависимости от этиологии необходимо прекратить прием нефротоксических препаратов и принять меры для вывода токсинов. При системных заболеваниях в качестве причины ОПН потребуется введение глюкокортикоидов или цитостатиков. При пиелонефрите, инфекционных заболеваниях в терапию включают антивирусные препараты и антибиотики. В условиях гиперкальциемического криза вводят внутривенно большие объемы раствора хлорида натрия, фуросемид, препараты, замедляющие всасывание кальция.
- Условием лечения постренальной острой недостаточности является устранение обструкции.
Обязательно проводится коррекция водно-солевого баланса. Методы зависят от диагноза:
- при гиперкалиемии выше 6,5 ммоль/л вводят раствор глюконата кальция, а затем глюкозы. Если гиперкалиемия рефрактерная, назначают гемодиализ;
- для коррекции гиперволемии вводят фурасемид. Доза подбирается индивидуально;
- важным является соблюдение общего употребления ионов калия и натрия – величина не должна превышать суточных потерь. Поэтому при гипонатриемии объем жидкости ограничивают, а при гипернатриемии вводят внутривенно раствор хлорида натрия;
- объем жидкости – как потребленной, так и введенной внутривенно в целом должен превышать потери на 400–500 мл.
При снижении концентрации бикарбонатов до 15 мэкв/л и достижении рН крови величины в 7,2 проводят коррекцию ацидоза. Бикарбонат натрия вводят внутривенно в течение 35–40 минут, а затем, во время лечения наблюдают за его содержанием.
При неолигурической форме стараются обойтись без диализной терапии. Но существует ряд показателей, по которым она назначается в любом случае: симптоматическая уремия, гиперкалиемия, тяжелая стадия ацидемии, перикардит, накопление большого объема жидкости, которую не удается вывести медикаментозным путем.
Основные принципы лечения ОПН

Восстановительная, полиурическая
Стадия полиурии появляется только при проведении достаточного лечения и характеризуется постепенным восстановлением диуреза. На первом этапе фиксируется суточный объем мочи в 400 мл, на этапе полиурии – более 800 мл.
При этом относительная плотность мочи все еще низкая, в осадке много белков и эритроцитов, что свидетельствует о восстановлении функций клубочков, но указывает на повреждение в эпителии канальцев. В крови остается высокое содержание креатинина и мочевины.
В процессе лечения постепенно восстанавливается содержание калия, из организма выводится накопленная жидкость. Этот этап опасен тем, что может привести к гипокалиемии, что не менее опасно, чем гиперкалиемия, и может вызвать обезвоживание.
Длится полиурическая стадия от 2–3 до 10–12 дней в зависимости от степени поражения органа и определяется скоростью восстановления канальцевого эпителия.
Проводимые во время олигурической стадии мероприятия продолжаются во время выздоровления. При этом дозы препаратов подбираются и меняются индивидуально в зависимости от показаний анализов. Лечение проводится на фоне диеты: ограничено потребление белков, жидкости, соли и так далее.
Восстановительная стадия ОПН

Выздоровление
На этом этапе восстанавливается нормальный диурез, а, главное – выводятся продукты азотистого обмена. При тяжелой патологии или слишком позднем обнаружении болезни азотистые соединения могут не выводиться полностью, и в этом случае острая почечная недостаточность может перейти в хроническую.
При неэффективном лечении или слишком позднем может развиться терминальная стадия, представляющая собой серьезную угрозу жизни.
Симптомы термальной стадии таковы:
- спазмы и мышечные судороги;
- внутренние и подкожные кровоизлияния;
- нарушения сердечной деятельности;
- выделения мокроты с кровью, одышка и кашель, вызванные накоплением жидкости в легочных тканях;
- утрата сознания, коматозное состояние.
Прогноз зависит от тяжести основного заболевания. Согласно статистическим данным при олигурическом течении смертность составляет 50%, при неолигурическом – 26%. Если ОПН не осложнена другими заболеваниями, то в 90% случаях добиваются полного восстановления функции почки в течение последующих 6 недель.
Симптомы выздоровления при ОПН

Хроническая почечная недостаточность
ХПН развивается постепенно и представляет собой снижение количества действующих нефронов – структурных единиц почки. Недуг классифицируется как хронический, если снижение функциональности наблюдается в течение 3 и больше месяцев.
В отличие от острой почечной недостаточности хроническую и на более поздних этапах сложно диагностировать, так как болезнь протекает бессимптомно, и вплоть до гибели 50% нефронов, выявить ее можно только при функциональной нагрузке.
Причин возникновения недуга много. Однако около 75% из них составляет , и .
К факторам, существенно увеличивающим вероятность ХПН, относится:
- сахарный диабет;
- курение;
- ожирение;
- системные инфекции, а также ОПН;
- инфекционные заболевания мочевых путей;
- токсические поражения – ядами, лекарствами, алкоголем;
- возрастные изменения.
Однако при самых разных причинах механизм повреждений практически одинаков: постепенно снижается число действующих , что провоцирует синтез ангиотензина II. В результате в неповрежденных нефронах развивается гиперфильтрация и гипертензия. В паренхиме идет замещение почечной функциональной ткани фиброзной. Из-за перегрузки оставшихся нефронов постепенно возникает и развивается нарушение водно-солевого баланса, кислотно-щелочного, белкового, углеводного обмена и так далее. В отличие от ОПН последствия ХПН необратимы: заменить погибший нефрон нельзя.
Современная классификация заболевания выделяет 5 стадий, которые определяются по скорости клубочковой фильтрации. Еще одна классификация связана с уровнем креатинина в крови и моче. Этот признак – самый характерный, и по нему можно довольно точно установить стадию болезни.
Наиболее часто употребляется классификация, связанная с тяжестью состояния больного. Она позволяет быстрее установить какие меры необходимо принимать в первую очередь.
Стадии хронической почечной недостаточности

Полиурическая
Полиурическая или начальная стадия компенсации отличается бессимптомностью. Превалируют признаки первичной болезни, в то время как о поражении почек мало что свидетельствует.
- Полиурия – выделение слишком большого объема мочи, порой превосходящего объем потребляемой жидкости.
- Никтурия – превышение объема ночного диуреза. В норме моча ночью выделяется в меньшем количестве и более концентрирована. Выделение большего количества мочи ночью указывает на необходимость проведения почечно-печеночных проб.
- Для ХПН даже на начальной стадии характерна снижение осмотической плотности мочи – изостенурия. Если плотность составляет цифры выше 1,018, ХПН не подтверждается.
- В 40–50% случаях наблюдается артериальная гипертензия. Отличие ее состоит в том, что при ХПН и других заболеваниях почек, на АД мало воздействуют обычные гипотензивные препараты.
- Гипокалиемия может возникнуть на стадии полиурии при передозировке салуретиков. Для нее характерна сильная мышечная слабость, изменения в ЭКГ.
Может развиться синдром потери натрия или задержки натрия – в зависимости от канальцевой реабсорбции. Нередко наблюдается анемия, причем прогрессирующая по мере нарастания других симптомов ХПН. Это связано с тем, что при отказе нефронов формируется дефицит эндогенного эпоэтина.
Диагностика включает анализ мочи и крови. К наиболее показательным из них относят оценку содержания креатинина в крови и моче.
Так же хорошим определяющим признаком служит скорость клубочковой фильтрации. Однако на полиурической стадии величина эта либо нормальная – более 90 мл/мин либо немного снижена – до 69 мл/мин.
На начальной стадии лечение в основном направлено на подавление первичного заболевания. Очень важно соблюдение диеты с ограничением по количеству и происхождению белка, и, конечно, употреблению соли.
Симптомы полиурической стадии ХПН

Стадия клинических проявлений
Этот этап, получивший также название азотемический или олигоанурический, отличается специфическими нарушениями в работе организма, свидетельствующими о заметных повреждениях почек:
- Наиболее характерным симптомом является изменение в объеме мочи. Если на первой стадии жидкости выделялось больше нормы, то на второй стадии ХПН объем мочи становится все меньше. Развивается олигоурия –500 мл мочи в сутки, или анурия – 50 мл мочи в сутки.
- Нарастают признаки интоксикации – рвота, диарея, тошнота, кожа становится бледной, сухой, на более поздних стадиях приобретает характерный желтушный оттенок. Из-за отложения мочевины больных беспокоит сильный зуд, расчесанная кожа практически не заживает.
- Наблюдается сильная слабость, потеря веса, отсутствие аппетита вплоть до анорексии.
- Из-за нарушения азотистого баланса появляется специфический «аммиачный» запах изо рта.
- На более поздней стадии формируется , сначала на лице, затем на конечностях и на туловище.
- Интоксикация и высокий АД обуславливают головокружение, головные боли, расстройство памяти.
- Появляется ощущение озноба в руках и ногах – сначала в ногах, затем снижается их чувствительность. Возможны двигательные расстройства.
Эти внешние признаки свидетельствуют о присоединении к ХПН сопутствующих заболеваний и состояний, вызванных дисфункцией почек:
- Азотемия – возникает при увеличении продуктов азотистого обмена в крови. Определяется по величине креатинина в плазме. Содержание мочевой кислоты не столь показательно, так как ее концентрация увеличивается и по другим причинам.
- Гиперхлоремический ацидоз – обусловлен нарушением механизма всасывания кальция и весьма характерен для стадии клинических проявлений, усиливает гиперкалиемию и гиперкатаболизм. Внешнее его проявление – появление одышки и большой слабости.
- Гиперкалиемия – наиболее частый и самый опасный симптом ХПН. Почка в состоянии поддерживать функцию всасывания калия вплоть до терминальной стадии. Однако гиперкалиемия зависит не только от работы почки и при ее повреждении развивается на начальных стадиях. При чрезмерно высоком содержании калия в плазме – более 7 мэкв/л, нервные и мышечные клетки утрачивают способность к возбудимости, что приводит к параличам, брадикардии, поражению ЦНС, острой дыхательной недостаточности и так далее.
- При снижении аппетита и на фоне интоксикации производится спонтанное уменьшение потребления белка. Однако слишком низкое его содержание в пище для пациентов с ХПН не менее губительно, поскольку приводит к гиперкатаболизму и гипоальбуминемии – снижению альбумина в сыворотке крови.
Еще один характерный признак для больных ХПН – передозировка лекарств. При ХПН побочные эффекты любого препарата выражены намного сильнее, а передозировка возникает в самых неожиданных случаях. Связано это с дисфункцией почки, которая не в состоянии вывести продукты распада, что приводит к их накоплению в крови.
Диагностика
Главная цель диагностики – отличить ХПН от других почечных недугов со сходными симптомами и в особенности от острой формы. Для этого прибегают к различным методам.
Из анализов крови и мочи наиболее информативными являются следующие показатели:
- количество креатинина в плазме крови – более 0,132 ммоль/л;
- – выраженным снижением является величина в 30–44 мл/мин. При величине в 20 мл/мин, необходима срочная госпитализация;
- содержание мочевины в крови – более 8,3 ммоль/л. Если повышение концентрации наблюдается на фоне нормального содержания креатинина, недуг, скорее всего, имеет другое происхождение.
Из инструментальных методов прибегают к УЗИ и рентгенологическим методам. Характерный признак ХПН – уменьшение и сморщивание почки, если этот симптом не наблюдается, показана биопсия.
Ренгтеноконтрастные методы исследования не разрешаются
Лечение
Вплоть до терминальной стадии лечение ХПН не включает диализ. Консервативное лечение назначается в зависимости от степени повреждения почек и сопутствующих расстройств.
Очень важно продолжать лечение основного заболевания, при этом исключив нефротоксические препараты:
- Обязательной частью лечения является малобелковая диета – 0,8-0,5 г/(кг*сут). При содержании альбумина в сыворотке менее 30 г/л, ограничения ослабляются, поскольку при столь низком содержании белка возможно развитие азотистого дисбаланса, показано добавление кетокислот и незаменимых аминокислот.
- При показателях СКФ в районе 25–30 мл/мин тиазидные диуретики не используются. При более низких значениях назначаются индивидуально.
- При хронической гиперкалиемии применяют ионообменные полистериновые смолы, иногда в сочетании с сорбентами. В острых случаях вводят соли кальция, назначают гемодиализ.
- Коррекции метаболического ацидоза добиваются за счет ввода 20–30 ммоль бикарбоната натрия – внутривенно.
- При гиперфосфатемии используются вещества, препятствующие всасыванию фосфатов кишечником: карбонат кальция, гидроокись алюминия, кетостерил, фосфоцитрил. При гипокальцемии добавляют к терапии препараты кальция – карбонат или глюконат.
Стадия декомпенсации
Этот этап отличается ухудшением состояния больного и появлением осложнений. Скорость клубочковой фильтрации составляет 15–22 мл/мин.
- К головным болям и вялости присоединяется бессонница или, наоборот, сильная сонливость. Нарушается способность к концентрации внимания, возможна спутанность сознания.
- Прогрессирует периферическая невропатия – потеря чувствительности рук и ног вплоть до обездвиживания. Без гемодиализа эта проблема не решается.
- Развитие язвенной болезни желудка, появление гастритов.
- Часто ХПН сопровождается развитием стоматитов и гингивитом – воспалением десен.
- Одним из самых тяжелых осложнений при ХПН является воспаление серозной оболочки сердца – перикардит. Стоит отметить, что при адекватном лечении это осложнение встречается редко. Поражения миокарда на фоне гиперкалиемии или гиперпаратиреозе наблюдается намного чаще. Степень поражения сердечно-сосудистой системы определяется степенью артериальной гипертензии.
- Другое частое осложнение – плеврит, то есть, воспаление плевральных листков.
- При задержке жидкости возможен застой крови в легких и отек их. Но, как правило, это осложнение появляется уже на стадии уремии. Обнаруживают осложнение рентгенологическим методом.
Лечение коррелируется в зависимости от появившихся осложнений. Возможно, подключение к консервативной терапии гемодиализа.
Прогноз зависит от тяжести заболевания, возраста, своевременности лечения. При этом прогноз на выздоровление сомнителен, поскольку восстановить функции погибших нефронов невозможно. Однако прогноз в отношении жизни вполне благоприятен. Поскольку соответствующей статистки в РФ не ведется, точно сказать, сколько именно лет живут больные с ХПН довольно сложно.
При отсутствии лечения стадия декомпенсации переходит в терминальную стадию. А в этом случае сохранить жизнь больному можно, лишь прибегнув к трансплантации почки или гемодиализу.
Терминальная
Терминальная (последняя) стадия – уремическая или анурическая. На фоне задержки продуктов азотистого обмена и нарушения водно-солевого, осмотического гомеостаза и прочего развивается аутоинтоксикация. Фиксируется дистрофия тканей тела и дисфункция всех органов и систем организма.
- Симптомы потери чувствительности конечностей, сменяются полным онемением и парезами.
- Высока вероятность уремической комы и отека мозга. На фоне сахарного диабета формируется гипергликемическая кома.
- В терминальной стадии перикардит является осложнением более частым и выступает причиной смерти в 3–4% случаев.
- Поражения ЖКТ – анорексия, глоссит, частая диарея. У каждого 10 больного наблюдаются желудочные кровотечения, являющиеся причиной смерти более чем в 50% случаев.
Консервативное лечение на терминальной стадии бессильно.
В зависимости от общего состояния пациента и характера осложнений прибегают к более эффективным методам:
- – очищение крови при помощи аппарата «искусственная почка». Процедура проводится несколько раз в неделю или каждый день, имеет разную длительность – режим подбирается врачом в соответствии с состоянием больного и динамикой развития. Аппарат выполняет функцию погибшего органа, поэтому без него больные с диагнозом жить не могут.
Гемодиализ на сегодня – процедура более доступная и более эффективная. Согласно данным по Европе и США продолжительность жизни такого больного составляет 10–14 лет. Зафиксированы случаи, когда прогноз наиболее благоприятный, поскольку гемодиализ продлевает жизнь более чем на 20 лет.
- – в этом случае роль почки, а, вернее говоря, фильтра, выполняет брюшина. Жидкость, введенная в брюшину, всасывает продукты азотистого обмена, а затем выводится из живота наружу. Такая процедура проводится несколько раз в сутки, поскольку эффективность ее ниже, чем у гемодиализа.
- – наиболее эффективный метод, который, однако, имеет массу ограничений: язвенные болезни, психические заболевания, эндокринные нарушения. Возможна пересадка почки как от донора, так и трупной.
Восстановление после операции длится не менее 20–40 дней и требует самого тщательного соблюдения назначенного режима и лечения. Пересадка почки может продлить жизнь больного более чем на 20 лет, если не появятся осложнения.
Стадии по креатинину и степени снижения клубочковой фильтрации
Концентрация креатинина в моче и крови является одним из самых характерных отличительных признаков хронической почечной недостаточности. Другая очень «говорящая» характеристика поврежденной почки – скорость клубочковой фильтрации. Эти признаки настолько важны и информативны, что классификацией ХПН по креатинину или по СКФ пользуются чаще, чем традиционной.
Классификация по креатинину
Креатинин – продукт распада креатин-фосфата, главного источника энергии в мышцах. При сокращении мышцы вещество распадается на креатинин и фосфат с выделением энергии. Креатинин после этого поступает в кровь и выводится почками. Средней нормой для взрослого человека считается содержание вещества в крови равное 0,14 ммоль/л.
Повышение креатинина в крови и обеспечивает азотемию – накопление продуктов азотистого распада.
По концентрации этого вещества выделяют 3 стадии развития болезни:
- Латентная – или обратимая. Уровень креатинина колеблется от 0,14 до 0,71 ммоль/л. На этой стадии появляются и развиваются первые нехарактерные признаки ХПН: вялость, полиурия, некоторое повышение АД. Отмечается уменьшение размеров почки. Картина характерна для состояния, когда погибают до 50% нефронов.
- Азотемическая – или стабильная. Уровень вещества варьируется от 0,72 до 1,24 ммоль/л. Совпадает со стадией клинических проявлений. Развивается олигоурия, появляются головные боли, одышка, отеки, мышечные спазмы и прочее. Количество работающих нефронов снижается с 50 до 20%.
- Уремическая стадия – или прогрессирующая. Характеризуется повышением концентрации креатинина выше 1,25 ммоль/л. Клинические признаки ярко выражены, развиваются осложнения. Количество нефронов уменьшается до 5%.
По скорости клубочковой фильтрации
Скорость клубочковой фильтрации – параметр, с помощью которого определяют выделительную способность органа. Рассчитывается она несколькими способами, но самый распространенный подразумевает сбор мочи в виде двух часовых порций, определении минутного диуреза и концентрации креатинина. Соотношение этих показателей и дает величину клубочковой фильтрации.
Классификация по СКФ включает 5 стадий:
- 1 –стадия при нормальном уровне СКФ, то есть, более 90 мл/мин, наблюдаются признаки почечной патологии. На этом этапе для излечения порой достаточно устранить действующие негативные факторы – курение, например;
- 2 стадия – легкое снижение СКФ – от 89 до 60 мл/мин. И на 1, и на 2 стадии необходимо соблюдение диеты, доступной физической активности и периодическое наблюдение у врача;
- 3А стадия – умеренное снижение скорости фильтрации – от 59 до 49 мл/мин;
- 3Б стадия – выраженное снижение до 30 мл/мин. На этом этапе проводится медикаментозное лечение.
- 4 стадия – характеризуется тяжелым снижением – от 29 до 15 мл/мин. Появляются осложнения.
- 5 стадия – СКФ составляет менее 15 мл, стадия соответствует уремии. Состояние критическое.
Стадии ХПН по скорости клубочковой фильтрации

Почечная недостаточность – тяжелый и очень коварный синдром. При хроническом течении первые признаки повреждений, на которые пациент обращает внимание, появляются только при гибели 50% нефронов, то есть, половины почек. При отсутствии лечения вероятность благоприятного исхода крайне низка.
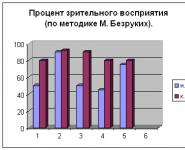
ПОЛИУРИЯ – увеличение суточного количества мочи более 2 литров.
Виды по происхождению:
Патогенез полиурии:
увеличение клубочковой фильтрации
уменьшение канальцевой реабсорбции
ОЛИГУРИЯ – уменьшение суточного количества мочи менее 500 мл
АНУРИЯ - прекращение мочеобразования и мочевыделения (диурез менее 50-100 мл).
Виды по происхождению:
Патогенез олигурии:
уменьшение фильтрации в клубочках
увеличение реабсорбции натрия и воды в канальцах
механическое препятствие для выделения мочи
ПОЛЛАКИУРИЯ – частое мочеиспускание
НИКТУРИЯ - увеличение выделения мочи в ночное время.
Качественные изменения состава мочи
(оцениваются по общему анализу мочи, пробе Нечипоренко):
Протеинурия - белок в моче
Цилиндрурия – появление цилиндров в моче. Цилиндры – слепки почечных канальцев.
ГЕМАТУРИЯ – появление эритроцитов в моче
Пиурия – массовое выделение лейкоцитов (гноя) с мочой
Изменения относительной плотности мочи (оцениваются по пробе Зимницкого и в общем анализе мочи)
Относительная плотность мочи характеризует концентрационную способность почек, она пропорциональна концентрации растворенных веществ
(мочевины, мочевой кислоты, солей, креатинина).
В норме относительная плотность мочи может колебаться от 1,002 (при водной нагрузке) до 1,0035 (при сухоедении). При обычном режиме питания она составляет 1,018 –1,025.
Изменения относительной плотности мочи свидетельствуют о нарушении функции канальцев.
Гипостенурия – понижение относительной плотности мочи (менее 1,018 во всех порциях пробы Зимницкого)
Изостенурия - постоянно одинаковая относительная плотность мочи, равная плотности первичной мочи (1,010 –1,012), свидетельствует об отсутствии концентрационной способности почек.
Гиперстенурия – повышение относительной плотности мочи.
Иллюстративный материал : мультимедийная презентация лекций
Литература
Основная
Патофизиология: Учебник под/ред Литвицкого П.Ф.–М.: Гэотар-Медия. -2008.-С. 420 - 423
Патофизиология: Учебник для мед.вузов под/ред В.В. Новицкого и Е.Д. Гольдберга О.И. Уразовой- М.: ГЭОТАР-МЕД, т.2, 2009 .-С.425-448
Патологическая физиология. Учебник, п/р Н.Н.Зайко, Киев, 2004г.- С. 516-526
Патофизиология. Основные понятия. Учебное пособие под ред А.В. Ефремова М.: ГЭОТАР-МЕД, 2008.-С. 172-181
Дополнительная
Патофизиология в схемах и таблицах: Курс лекций: Учебное пособие.Под ред. А.Н.Нурмухамбетова. – Алматы: Кітап,2004. – С. 212 – 221
Патофизиология: Учебник для мед.вузов под/ред В.В. Новицкого и Е.Д. Гольдберга.-Томск: Изд-во Том.ун-та, 2006.С. 598-606
Джеймс А. Шейман. Патофизиология почки. М. –СПб: изд-во БИНОМ, 2002.- 206с
Контрольные вопросы (обратная связь)
Приведите пример наследственной тубулопатии
Каков патогенез гематурии?
Каков патогенез протеинурии?
О чем свидетельствует изостенурия?
Тема № 2. Патофизиология хронической почечной недостаточности .
Цель: Усвоение вопросов этиологии и патогенеза ХПН
План лекции:
Этиология, патогенез, стадии, характеристика ХПН
Уремия, понятие, патогенез клинических проявлений уремического синдрома
Тезисы лекции
Причины полиурии
Водный диурез
Для полиурии, обусловленной водным диурезом, характерна осмолярность мочи ниже 200 мосм/кг без значительной потери солей. Может наблюдаться выделение значительного объема мочи, и в некоторых случаях высокий уровень мочеотделения может привести к развитию гидронефроза и увеличению мочевого пузыря.
Привычное избыточное употребление воды (первичная полидипсия). Увеличение общего содержания воды в организме вследствие избыточного ее употребления приводит к снижению концентрации солей в результате разведения и временному снижению осмолярности плазмы крови. Подавление секреции АДГ сопровождается уменьшением его концентрации в плазме крови и уменьшением реабсорбции воды в дистальных отделах нефрона.
В результате до тех пор, пока осмолярность плазмы крови не возрастает до нормальных значений, выделяются большие объемы разведенной мочи. Установлено, что неощутимые потери воды у взрослых составляют 500 мл/сут, и для возникновения полиурии, согласно приведенному здесь определению, количество потребляемой воды должно превышать 4 л/сут. Гипоосмолярность плазмы крови не возникает до тех пор, пока количество потребляемой воды не станет превышать нормальные резервы ее экскреции, что составляет приблизительно 12 л/сут.
Однако больные с психическими нарушениями могут в течение короткого времени выпивать огромные количества воды и, таким образом, перекрывать нормальные резервы экскреции воды. В таких случаях осмолярность плазмы крови колеблется от 240 до 290 мосм/кг. Выраженная гипоосмолярность может приводить к появлению спастических болей в животе, тошноты, рвоты, поноса и метаболической энцефалопатии, характеризующейся головной болью, нарушением сознания, раздражительностью и эпилептиформными приступами.
Этот синдром бывает трудно диагностировать, поскольку больные, находящиеся в тяжелом состоянии, могут отрицать факт употребления воды. Кроме того, если больной находится в коматозном состоянии и в результате этого поступление воды прекращается, благодаря экскреции воды почками к моменту осмотра осмолярность плазмы может восстановиться до нормальных значений.
Нейрогенный несахарный диабет (ИД). Полные и частичные нарушения. Полиурия может возникать в результате абсолютного или относительного дефицита АДГ при заболеваниях центральной нервной системы. Как указывалось ранее, если при нормальной солевой нагрузке диурез превышает 3,5 л/сут, осмолярность мочи должна быть ниже 200 мосм/кг, и это означает, что концентрация АДГ в плазме крови ниже 1 пг/мл (см. рис. 147 и 148).
Для возникновения столь значительного снижения уровня АДГ необходима потеря более чем 90% продуцирующих его клеток в гипоталамусе. Повреждения меньшей степени приводят к частичным нарушениям концентрационной способности почек и менее выраженному увеличению объема мочи.
Водный диурез от избыточного потребления воды приводит к повышению концентрации жидкостей организма. Возникающая в результате этого гипертоничность стимулирует чувство жажды, а употребление возрастающих количеств воды сопровождается восполнением ее потерь. Следовательно, у больного с нейрогенным несахарным диабетом, имеющего доступ к воде, при сохранном механизме возникновения жажды будут отмечаться полиурия, полидипсия и нормальные значения осмолярности плазмы крови.
Однако если вода в организм не поступает, прогрессирующее истощение ее запасов приводит к тяжелой гипертоничности жидкостных пространств и метаболической энцефалопатии. Уменьшение внутрисосудистого объема выражено незначительно, поскольку за счет этого пространства теряется менее 10% воды.
Основные нарушения, приводящие к нейрогенному НД, перечислены в табл. 138. Большинство из них можно определить по сопутствующим неврологическим или эндокринологическим нарушениям, в числе которых головная боль и нарушения полей зрения или гипопитуитаризм.
Таблица 138. Причины нейрогенного несахарного диабета
По-видимому, наиболее распространенными причинами НД являются травма головы или нейрохирургические вмешательства в области гипофиза или гипоталамуса. После гипофизэктомии НД возникает у 28-84% больных. Нарушения секреции АДГ возникают в результате ретроградной дегенерации нейронов супраоптического и паравентрикулярного ядер гипоталамуса после пересечения ножки гипофиза.
Повреждения возникают реже и вероятность их временного характера выше после низкого пересечения ножки, в то время как после высокого пересечения вероятность стойких нарушений больше.
Идиопатический НД по-прежнему одно из наиболее распространенных нарушений, чаще всего обнаруживается у взрослых в молодом возрасте, однако может возникать и у больных других возрастных категорий. В нескольких случаях при патологоанатомическом исследовании головного мозга при идиопатическом НД была обнаружена избирательная, но в конечном счете полная деструкция нейронов гипоталамуса, вырабатывающих АДГ. Семейный НД встречается лишь в 2% случаев.
Прием этилового спирта сопровождается обратимым подавлением секреции АДГ и кратковременной полиурией. Водный диурез возникает через 30-60 мин после приема 25 г алкоголя, содержание спирта в крови при этом составляет от 50 до 80 мг%. Объем мочи зависит от количества спирта, принятого в однократной дозе. Непрерывное употребление не приводит к устойчивому мочеотделению, несмотря на существование постоянной концентрации спирта в крови.
Нефрогенный несахарный диабет
В противоположность больным с нейрогенным НД при нефрогенном НД плазменная концентрация АДГ соответствует осмолярности плазмы крови. Причина полиурии в этом случае связана или с непроницаемостью почечных собирательных трубочек для воды, существующей, несмотря на присутствие АДГ, или с недостаточностью функции почечного концентрационного механизма, направленного на поддержание адекватной гипертоничности мозгового интерстиция.
Повреждение функции почек при этой патологии варьирует от избирательного нарушения реакции на АДГ до глобальных расстройств функции нефрона. За исключением случаев врожденного нефрогенного НД, повреждение концентрационной функции почек является неполным, поэтому осмолярность мочи превышает осмолярность плазмы крови.
Следовательно, при нормальной солевой нагрузке у этих больных диурез обычно не превышает 3,5 л/сут и выраженная полидипсия не наблюдается, что отличает их от больных с полным неврогенным НД.
Врожденный нефрогенный НД
Этой редкой наследственной патологией страдают преимущественно мужчины. Выраженная полиурия и полидипсия отмечаются сразу после рождения, и в периоде новорожденности нередко отмечаются эпизоды гипертонической дегидратации. В связи с этим заболеванием нередко наблюдается задержка умственного и физического развития.
Метаболические расстройства
Гипокалиемия и гиперкальциемия сопровождаются небольшими нарушениями концентрационной функции почек, которые проходят после коррекции электролитных нарушений. В обоих случаях отмечаются небольшие изменения в канальцах и интерстиции, которые могут играть важную роль в патогенезе концентрационных нарушений.
Паренхиматозные заболевания почек. Существует целый ряд заболеваний почек, при которых еще до снижения клубочковой фильтрации (КФ) отмечаются выраженные повреждения канальцев и почечного интерстиция (табл. 139).
Таблица 139. Паренхиматозные заболевания почек, приводящие к нефрогенному несахарному диабету
Диурез в этих случаях обычно не превышает 3,5 л/сут, и полиурия наблюдается только при увеличении потребления воды. Нарушения механизма концентрации мочи носят многофакторный характер, и к ним относятся снижение транспорта солей в петле Генле, структурные изменения канальцев и сосудов мозгового вещества, в которых реализуется противоточный механизм, нарушение проницаемости собирательных трубочек для воды, а также снижеие чувствительности к АДГ.
При гломерулярных и интерстициальных заболеваниях почек, приводящих к прогрессирующей почечной недостаточности, дополнительным фактором, снижающим способность концентрировать мочу, является уменьшение доставки солей в петлю Генле в результате снижения уровня КФ. Несмотря на то что паренхиматозные заболевания почек обычно не приводят к выделению более 3,5 л мочи в сутки, они представляют собой наиболее распространенную причину нефрогенного НД.
Лекарственные препараты
Литий и демеклоциклин (Demeclocycline) нарушают чувствительность собирательных канальцев к АДГ. Нарушение способности концентрировать мочу отмечается у 10% больных, которые получают препараты лития. У некоторых больных после длительного применения таких препаратов были обнаружены необратимые изменения в виде интерстициального фиброза и почечной недостаточности.
Снижение концентрационной способности почек в результате применения производного тетрациклина, демеклоциклина, зависит от дозы препарата и носит обратимый характер; этот побочный эффект препарата с успехом был использован для длительного лечения синдрома недостаточной секреции АДГ.
Амфотерицин В и анестетик метоксифлуран (Methoxyfluranе) вызывают снижение концентрационной способности почек у большинства больных. Применение высоких доз этих препаратов может приводить к нарушениям различных канальцевых функций и острой почечной недостаточности.
Солевой диурез
Полиурия в результате солевого диуреза характеризуется значениями осмолярности мочи, приближающимися к 300 мосм/кг, и значительными потерями солей и воды.
Употребление солей. В противоположность полиурии, обусловленной водной нагрузкой, для больных с солевым диурезом типичны значения осмолярности плазмы крови, находящиеся на верхней границе нормы или явно превышающие ее.
Дополнительное употребление солей увеличивает осмолярность плазмы крови, что возбуждает чувство жажды и приводит к употреблению воды. Возникающее в результате этого увеличение объема внеклеточной жидкости приводит к увеличению почечного кровотока и уровня клубочковой фильтрации и уменьшает реабсорбцию в проксимальных канальцах. В итоге повышается доставка солей в дистальные отделы нефрона. Как показано на рис. 147, если осмолярность мочи составляет 300 мосм/кг, диурез будет превышать 3,5 л/сут только в том случае, когда соленая нагрузка превышает 1200 мосм/сут.
Распространенной причиной полиурии у стационарных больных является применение больших доз физиологического раствора и растворов белков (полное парентеральное питание). Поступающие в результате солевой нагрузки хлорид натрия, бикарбонат натрия и азотистые продукты выводятся с конечной мочой.
У больных при тщательном клиническом и лабораторном обследовании обнаруживаются соответственно увеличение объема внеклеточной жидкости, метаболический алкалоз (или щелочная моча) или азотемия. Моча обычно концентрирована не больше, чем плазма крови, поскольку стимулы для задержки воды и солей отсутствуют.
Очевидно, что полиурия в этих случаях представляет собой просто нормальную гомеостатическую реакцию, направленную на сохранение общего солевого баланса, и что выделение больших объемов мочи будет продолжаться до тех пор, пока не прекратится введение солевых растворов.
Диагностические трудности возникают в тех случаях, если полиурию расценивают как отражение первичной почечной несостоятельности в осуществлении задержки натрия и если внутривенные инфузии продолжают во избежание уменьшения объема внеклеточной жидкости. Ниже будет обсуждаться вопрос о том, что почечные потери натрия, достаточные для возникновения полиурии (в соответствии с приведенным здесь определением), наблюдаются редко.
Осмотический диурез
Причинами длительного осмотического диуреза, имеющими важное клиническое значение, являются диабетическая гипергликемия (кетоацидоз или некетоцидотическая гиперосмолярная кома), а также длительная инфузия маннитола. Центральное место в патофизиологии этого состояния занимают характерные свойства осмотических веществ. Маннитол представляет собой инертный сахар, не проходящий через клеточные мембраны.
При замедлении транспорта и метаболизма глюкозы в отсутствие инсулина он обладает такими же свойствами. Эти низкомолекулярные вещества свободно фильтруются клубочками и поступают из плазмы непосредственно в канальцевую жидкость. Маннитол вообще не реабсорбируется почечными канальцами, а канальцевая реабсорбция глюкозы при повышенном содержании ее в крови перекрывается за счет большой фильтрационной нагрузки.
Вещества, обладающие плохой проницаемостью (как маннитол, так и глюкоза), повышают осмолярность канальцевой жидкости и снижают реабсорбцию в проксимальных канальцах натрия и воды, тем самым увеличивая поступление солей и воды в дистальные отделы нефрона и вторичную мочу. Кроме того, наличие этих веществ и высокая скорость течения канальцевой жидкости лимитируют реабсорбцию воды и солей в дистальных отделах нефрона, понижая гипертоничность мозгового интерстиция и препятствуя как концентрированию, так и разведению мочи.
В результате осмолярность мочи близка к осмолярности плазмы крови, составляя обычно 310-340 мосм/кг, и с мочой теряются большие количества хлорида натрия и воды (а также глюкоза и маннитол). Это может приводить к экстремальному уменьшению объема внеклеточной жидкости и развитию ее гипертоничности.
Гипертоничность внеклеточной жидкости является результатом двух факторов:
1) наличия высоких концентрации глюкозы или маннитола
2) нарушения концентрационной способности почек.
Оба этих фактора приводят к повышению почечных потерь воды. Несмотря на то что эффект гипертоничности может притупляться с увеличением потребления воды, которое стимулируется чувством жажды, прогрессирующие потери солей из внеклеточной жидкости приводят к. выраженному уменьшению ее объема. Клиническими выражениями этой ситуации являются метаболическая энцефалопатия, артериальная гипотензия, тахикардия, снижение тургора кожи и преренальная азотемия.
Болезни почек
Неспособность задерживать натрий (солевое истощение) является симптомом некоторых почечных заболеваний, протекающих с выраженными тубулоинтерстициальными повреждениями, а также всех заболеваний, вызывающих прогрессирующую почечную недостаточность. Однако потери натрия редко приводят к возрастанию объема мочи - свыше 3,5 л/сут (см. рис. 147).
Тем не менее столь выраженная степень солевого диуреза может наблюдаться при кистозном поражении мозгового вещества почек, во время выздоровления при остром канальцевом некрозе, а также в восстановительном периоде после двусторонней почечной обструкции.
В этих ситуациях солевой диурез может привести к быстрому уменьшению объема внеклеточной жидкости. Кроме того, необходимо отметить, что при указанных изменениях нарушается чувствительность канальцев к АДГ. Таким образом, избыточные потери воды могут сопровождать солевой диурез и приводить к гипертоничности плазмы крови.
Кистозное поражение мозгового вещества почек (врожденный нефронофтиз). Эта редкая генетическая патология поражает взрослых в молодом возрасте и приводит к прогрессирующей почечной недостаточности. В области корково-мозгового соединения почек содержится большое число мелких кист, и при биопсии почек обнаруживается интерстициальный фиброз. Ранним и выраженным симптомом этого заболевания, нередко дающим ключ к диагностике, является солевое истощение.
Выздоровление от острого некроза канальцев
При восстановлении уровня клубочковой фильтрации может возникать выраженный солевой диурез с выделением больших объемов мочи, достигающих 6-8 л/сут («диуретическая фаза» острого канальцевого некроза). Очевидно, полиурия обусловлена экскрецией солей, накопившихся в организме во время олигурической фазы, и, как правило, проходит приблизительно через неделю. Небольшие нарушения концентрационной способности почек могут наблюдаться еще в течение многих месяцев после острого некроза канальцев; выздоровление обычно наступает в течение года.
Постобструкционный диурез
Патогенез выраженного солевого диуреза, возникающего в восстановительном периоде после двусторонней почечной обструкции, остается неизвестным.
В нем принимают участие по меньшей мере 3 фактора:
1) увеличение объема внеклеточной жидкости в результате задержки солей в период почечной обструкции;
2) осмотический диурез в результате экскреции накопленных мочевины и других азотистых продуктов;
3) стойкое нарушение канальцевой функции.
Отсутствие выраженного солевого истощения в восстановительном периоде после односторонней обструкции мочеточника в эксперименте свидетельствует, что пусковым фактором постобструкционного диуреза является задержка солей.
Использование диуретиков
Предполагаемым и желательным эффектом диуретической терапии являются потери воды и солей. Значительного уменьшения объема внеклеточной жидкости обычно не бывает, поскольку при его уменьшении снижаются почечный кровоток и уровень клубочковой фильтрации, возрастает почечная канальцевая реабсорбция и ограничивается поступление натрия и хлора во вторичную мочу.
Однако продолжающиеся потери натрия и воды могут наблюдаться при использовании осмотических диуретиков (например, маннит, о котором уже говорилось ранее), а также сильных диуретиков, влияющих на функцию петли Генле (фуросемид и этакриновая кислота).
Несмотря на то что применение осмотических диуретиков обуславливает гиперосмолярность плазмы крови, использование диуретиков, влияющих на функцию петли Генле, может приводить к повышению концентрации мочи (за счет уменьшения ее объема), задержке воды и гипоосмолярности плазмы крови.
Очевидным подтверждением того, что в организме человека полным ходом идут диабетические процессы, является частая потребность в посещении туалета.
Такое явление не только доставляет массу неудобств, но и представляет неоспоримую опасность для здоровья пациента, что негативно сказывается на состоянии , и центральной нервной системы.
Нередко больные путают данное отклонение с учащенным мочеиспусканием и впадают в панику, принимая ее за тревожный симптом. Однако перечисленные явления отличаются.
И если в случае учащенного мочеиспускания суточный объем выводимой организмом жидкости остается в норме, то при полиурии количество выведенного продукта будет заметно превышать норму, а его удельный вес будет больше.
В чем причина возникновения полиурии при сахарном диабете?
 У диабетиков подобное состояние возникает каждый раз при и длится до тех пор, пока объем вещества не придет в норму.
У диабетиков подобное состояние возникает каждый раз при и длится до тех пор, пока объем вещества не придет в норму.
В данном случае происходит реабсорбция воды в почечных канальцах и ее полное выведение из организма.
То есть, чтобы снизить уровень содержания глюкозы и очистить кровь, почки повышают интенсивность работы. В итоге, начинается усиление процесса выведения из организма глюкозы, а вместе с ней и жидкости, требуемой для нормальной жизнедеятельности.
Каждый грамм глюкозы при выведении будет “забирать” с собой около 30-40 г мочи. Если больной не будет пить большое количество воды при , состояние может негативным образом сказаться на качестве работы почек, сосудов, сердца и некоторых других органов.
У детей
 У детей сахарный диабет нередко протекает в острой форме. Поэтому родителям следует быть внимательными к состоянию здоровья ребенка.
У детей сахарный диабет нередко протекает в острой форме. Поэтому родителям следует быть внимательными к состоянию здоровья ребенка.
Частые походы в туалет, неспособность проснуться и успеть в туалет (ребенок регулярно просыпается “мокрым”, хотя уже научился пробуждаться для посещения туалета), жалобы на сухость во рту и сильная жажда являются тревожными симптомами, свидетельствующими о развитии полиурии, которая является последствием более серьезных недугов.
Полидипсия как верный спутник полиурии у диабетиков
Полидипсия – это неотъемлемая составляющая полиурии. Это состояние неестественной жажды, возникающее на фоне выведения организмом большого количества мочи. Избавиться от данного проявления можно, только нормализовав уровень содержания глюкозы в крови.
Видео по теме
О причинах появления и лечении полиурии при диабете в видео:
Чтобы устранить проявление полиурии, требуется правильно организованный комплексный подход, выбор которого должен осуществлять врач. Самостоятельно выбирать медицинские препараты для устранения симптома не рекомендуется.